
一般皮膚科

一般皮膚科

増悪と軽快を繰り返すかゆみのある湿疹で、アトピー体質(家族歴、アレルギー素因)を持つことが多いです。
「アトピー性皮膚炎の定義・診断基準」は、1)瘙痒、2)特徴的皮疹と分布、3)慢性・反復性経過の3基本項目を満たすものです。疑診例では急性あるいは慢性の湿疹とし,年齢や経過を参考にして診断します。
治療の基本は塗り薬です。
ステロイド、タクロリムス、デルゴシチニブ、ジファミラストの外用薬があり、赤みやかゆみを抑えます。
かゆみに合わせて、抗ヒスタミン薬、抗アレルギー薬などを使います。
外用療法を続けながら、紫外線を当てる治療を行います。
これらの治療をしても改善しないときは、カルシニューリン阻害薬、生物学的製剤、JAK阻害薬を使うこともあります。
汗や唾液はアトピー性皮膚炎の悪化原因です。毎日入浴し、皮膚炎部位も含めて優しく洗いましょう。
乾燥した皮膚は皮膚バリア機能が低下しています。外界の刺激物の影響で皮膚炎が悪化しますので、保湿剤を継続して塗ります。
乾燥、ハウスダストやダニなどの環境アレルゲン、せっけん・洗剤のすすぎ残し、ストレス・生活リズムの乱れなども悪化因子となります。 当院では一部のアレルギー検査をしております。

皮脂が減少すると角層は外からの刺激を受けやすくなります。炎症が加わって湿疹になった状態が皮脂欠乏性湿疹です。 冬に多く、高齢者の膝下にできやすいです。
保湿剤を使用するだけで予防効果があります。湿疹化してしまったらステロイド外用が必要です。 また入浴時に洗いすぎないことも大切です。
皮脂分泌の多い部位、特に頭、顔、ワキにできる皮膚炎です。 日常よくみる疾患ですが、赤みやふけ、かゆみを伴います。マラセチア(皮膚にいるカビ)が関与していると言われています。 新生児から3ヶ月くらいまでの赤ちゃんと、思春期以降の成人に多く、赤ちゃんでは自然治癒することが多いのですが、成人では慢性かつ再発性です。
シャンプーや石鹸で丁寧に洗う、生活リズムを整えることが基本です。 赤み、かゆみがあるときはステロイド外用薬を、かさかさの多い場合は抗真菌薬を塗ります。
皮膚の一部が赤くくっきりと盛り上がり、しばらくすると跡かたなく消える疾患です。多くはかゆく、ときにチクチクすることもあります。赤みは数十分から数時間以内に消えるのが普通ですが、中には半日から1日くらいまで続くものもあります。 多くの場合症状は皮膚に限られますが、腹痛、発熱、気分不良などの症状を伴うこともあります。 皮膚のマスト細胞から放出されたヒスタミンなどの化学伝達物質が作用して、赤みやかゆみを生じさせます。
症例によりひとつの機序、または複数の因子が複合的に関与して生じると考えられています。以下に該当しない場合も多く、原因不明な蕁麻疹が7~8割を占めます。
第1は、原因・悪化因子があれば、それらを取り除くこと。 第2は薬による治療です。
通常の蕁麻疹はほとんどやがて治癒します。しかしその期間は個人差が大きいです。 また治療により症状が落ち着いていても、病勢は続いていることが多く、症状が消失してもしばらく治療を継続することが望ましいです。
原因物質を取り除きます。 ステロイド軟膏を外用し、場合によっては抗アレルギー薬を内服します。
銀白色の鱗屑(フケのようなもの)を伴った、直径1~数cmの紅斑ができる慢性疾患です。 全身にできますが、頭、肘、膝、お尻などこすれる部位にできやすいです。爪が凹んだり白濁することもあります。
ステロイド軟膏、ビタミンD3軟膏の塗り薬による治療が基本です。
外用薬で良くならない場合は、アプレミラストやレチノイド、シクロスポリンを内服します。
外用療法を続けながら、「紫外線を当てる治療」を行います。
これらの治療で効果が得られないときには、生物学的製剤による治療が行われます。その際は高度医療機関に紹介させていただきます。
手のひらと足の裏に小さな水ぶくれや膿ができ、慢性に経過します(膿にばい菌はいません)。10%くらいの人に胸の関節痛(胸肋鎖骨間骨化症)を合併します。 原因は不明です。喫煙者に多く、扁桃炎、虫歯、副鼻腔炎、中耳炎などの病巣感染や、歯科金属などの金属アレルギーの関与が示唆されています。

思春期以降に生じる毛穴の皮脂分泌過剰、詰まり(角化異常)、ニキビ菌の増殖が関与する慢性炎症性疾患です。 ありふれているため「青春のシンボル」と言われることもありますが、ニキビ痕が残るなど悩みとなったり、いじめの原因になることもあることから、早く治療をすることにより赤みやニキビ痕を予防する積極的な治療と維持療法が勧められます。
ニキビには面ぽう(白ニキビ、毛穴の詰まり)と膿疱(赤ニキビ、アクネ菌が増えている)があります。それぞれに治療が異なります。
詰まり(角質)を取り除く塗り薬(過酸化ベンゾイル、アダパレン)を毎日塗ります。ピーリング作用があり、詰まりが少しずつ改善します。
抗菌薬の外用や内服を併用します。
固いできものが残ったときは、ステロイド局所注射をします。 瘢痕・ケロイドの場合にはステロイド局所注射とトラニラストや漢方の内服を行います。
これらに加え、皮脂腺の脂の分泌に影響を与えるビタミンB2、B6、漢方の内服やビタミンB2の注射を行うこともあります。
毛穴が詰まらないよう、洗顔が大切です。こすりすぎないように1日2回石鹸で洗ってください。詰まりが気になる場合はピーリング石鹸をお試しください。
乾燥するときは保湿も必要です。 お化粧で悪化するのが心配なときは、ニキビ肌用「ノンコメドジェニックテスト済み」と記載の製品を選んでください。
食べ物とニキビの因果関係は明確になっていませんが、バランスの良い食事をとるように心がけてください。 性ホルモンの影響を受けますので、多くの女性患者では、月経前にニキビの悪化がみられます。
酒さは「赤ら顔」とも呼ばれ、鼻や頬、額などに赤みやニキビ、毛細血管の広がりなどの症状が続く慢性炎症性疾患です。ほてりやヒリヒリ感、かゆみを伴ったりすることもあります。 酒さは大きく4つのタイプに分けられます。
酒さの原因は不明ですが、複数の要因が重なって発症すると考えられています。
悪化要因を避ける
一人ひとり悪化要因が異なり一つとは限りません。原因を完全に取り除くことは難しいですが、日常生活でご自身が悪化するものを理解して、うまく付き合うことが大切です。
スキンケア
洗顔で皮膚を清潔に保ち、保湿や紫外線対策で乾燥や紫外線などの悪化因子を防ぐことが大切です。
お薬
顔の赤みやニキビのようなぶつぶつ、毛細血管の広がりを改善する目的でお薬を使います。
毛細血管拡張による赤みを改善するために、レーザーなどが使用されることもあります。
個人差はありますが、丘疹膿疱型は数か月で改善し、紅斑血管拡張型は緩やかに効いてきます。あきらめずに続けることが大切です。
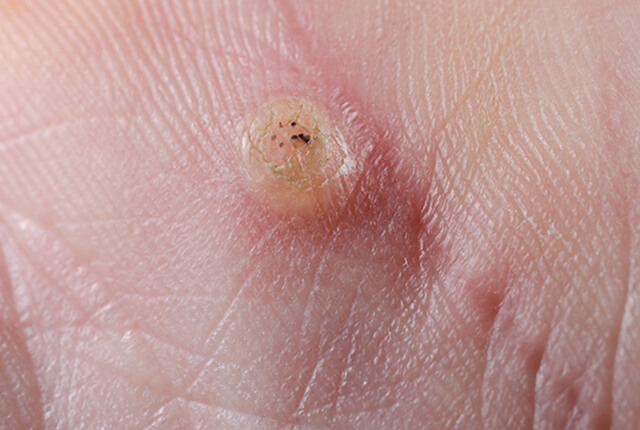
尋常性疣贅
イボにはいろいろな種類のものがあり、手や足にできやすいイボは「尋常性疣贅(じんじょうせいゆうぜい)」です。タコやウオノメと間違われることも多いです。 ヒト乳頭腫ウイルスが皮膚の小さな傷から侵入して感染します。潜伏期間は3~6ヶ月で、自覚症状はなく、ウイルス性なので大きくなったり数が増えたりします。 治療は液体窒素による凍結療法で、通院が必要です。他に塗り薬、ヨクイニン内服などを追加することもあります。
水イボ(伝染性軟属腫)
ポックスウイルスの接触感染により生じます。イボの内容物が皮膚に付着することで次々と自家感染して増えます。 治療は、水イボ攝子でひとつずつ摘みとります。いずれ自然消退します。 プールに入ることについては、日本皮膚科学会などから統一見解がでています。
老人性イボ(脂漏性角化症)
中年以降の顔、頭、体にみられる良性のイボです。粘土を貼りつけたような褐色のイボで、シミから隆起してくることが多いです。 治療はしなくてもよいのですが、凍結療法や手術があります。
1~2mmの白色調の小丘疹です。中に白色の角質が入っています。
1~3mmの皮膚色の小丘疹が多発します。目の周りによくできます。自覚症状がなく、悪性化することはありません。
顔に、2~3mmの皮膚色の小結節が多発します。夏に悪化する傾向があります。
※当院では上記いずれも摘除術を行っておりません。
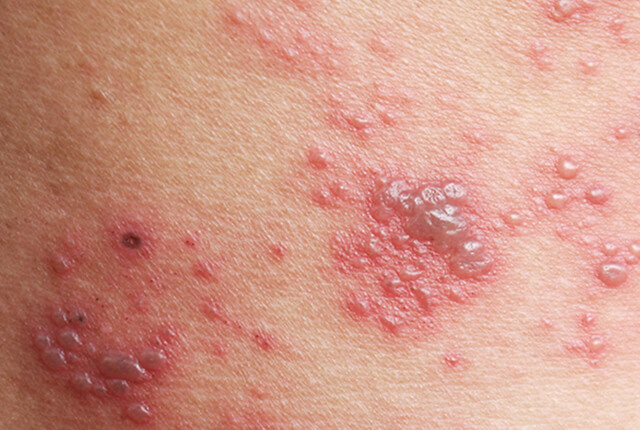
過去にかかった水ぼうそうウイルスの再活性化により生じます。加齢やストレス、疲労、免疫低下などが契機となり、潜んでいたウイルスが再び活動をはじめ、神経を伝わって皮膚に到着し帯状疱疹として発症します。 体の左右どちらか一方にピリピリと刺すような痛みと、これに続いて赤い斑点と小さな水ぶくれが帯状にあらわれます。 顔にできると顔面神経麻痺や聴力障害などの合併症が生じることがあります。50歳~70歳代に多くみられる病気ですが、最近では若い人に発症することも珍しくありません。
ウイルスの増殖を抑える内服薬を飲みます。早期に治療することが大切で、痛みや合併症、後遺症の発生頻度を少なくすることができます。
帯状疱疹に罹られていない50歳以上の方には、予防接種があります。 お気軽にお問合せください。

唇やその周りに水ぶくれを作り、ぴりぴりした痛みを伴います。単純ヘルペスウイルスの接触感染が原因です。ストレス、体調不良、日光などが契機になり、再活性化して皮膚症状を繰り返すことがあります。
抗ウイルス薬の外用、内服を行います。 頻回に繰り返す場合は、予防内服という方法があります。

白癬菌(カビ)が皮膚に寄生して生じます。 全身のどこにでもできますが、特に足に多く、足白癬は趾間型、小水疱型、角質増殖型に分類されます。 爪白癬の場合は、白濁したりぼろぼろ崩れやすくなります。 検査は、皮膚や爪を採取して、顕微鏡で直接白癬菌を確認します。数分で結果が分かります。
塗り薬、飲み薬があり、症状に合わせて使い分けます。塗り方のコツがありますので、都度説明いたします。
細菌による皮膚の感染症です。水ぶくれやかさぶたのあるびらんになり、広がっていきます。接触によってうつり、火事の飛び火のようにあっという間に広がるため、たとえて“とびひ”といわれます。 ブドウ球菌や溶血性レンサ球菌などが原因菌です。
症状が軽い場合は抗菌薬の外用ですが、必要に応じて内服を併用します。入浴して清潔を保ち、タオルや衣服は共有しないことも大切です。
プールへの参加については、日本皮膚科学会などから統一見解がでています。プールの水ではうつりませんが、触れることで症状悪化をさせたり、ほかの人にうつす恐れがありますので、治るまで禁止するようにしましょう。
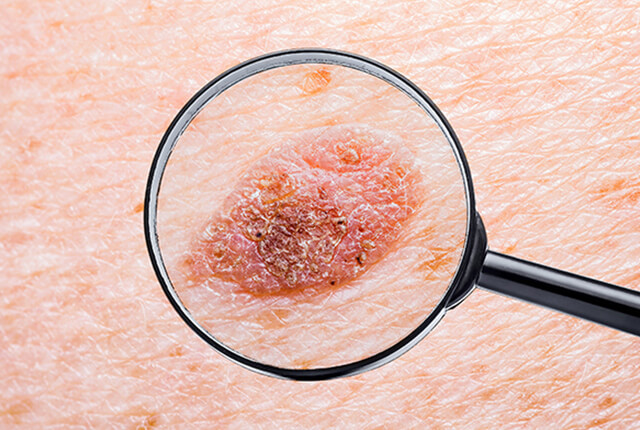
粉瘤、脂肪腫、母斑、ほくろなどがあります。ダーモスコピーなどを使って診断します。
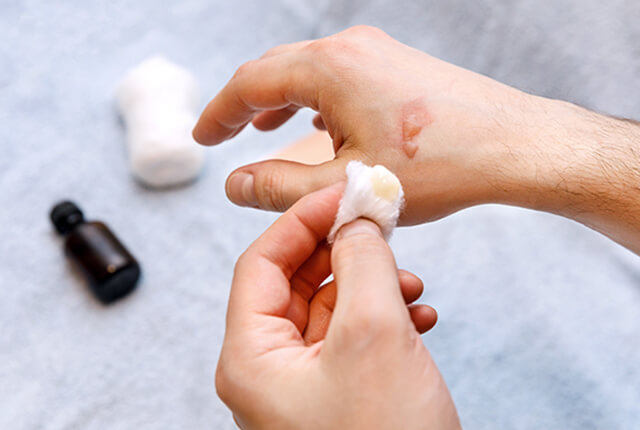
熱による皮膚の障害です。高温でもやけどになりますが、湯たんぽなどの低温でも長期接触により低温やけどになることがあります。 重症度は、やけどの深さによります。
応急手当としてすぐに冷却することが大切です。炎症を抑える、あるいは傷を治す治療を症状に合わせて行います。 広い範囲のやけど、深いやけどは早めに受診されてください。
円形脱毛症は、円形の脱毛斑があらゆる部位に生じます。頭に多く、眉毛、わき毛などに生じることもあります。 原因は様々な説がありますが、近年は自己免疫異常が考えられています。 またアトピー性皮膚炎、甲状腺疾患、白斑、SLEなどの自己免疫疾患が合併することが知られています。
色を作る細胞であるメラノサイトが減少するため、脱色素斑(白斑)になります。 原因は不明ですが、メラノサイトに対する自己免疫が考えられています。遺伝的な関与も示唆されています。 神経支配領域に沿って片側にできる分節型と、それとは関係なく生じる汎発型があります。 治療抵抗性で再発頻度の高い難治性の疾患で、部位によっては社会活動に影響します。
ステロイド、タクロリムス、ビタミンD3を外用したり、紫外線療法を行います。
爪の辺縁が皮膚に食い込んで、皮膚が腫れたり痛くなります。反応性に皮膚が盛り上がって肉芽ができることもあります。 肉芽の処置として凍結療法やテーピングを行います。爪の切り方も大切です。 爪の形の矯正には様々な方法があり、当院では「巻き爪マイスター」を用意しております。爪矯正は保険適応がありません。 難治性の場合は外科手術になることもあります。
多汗症には全身の汗が増加する全身性多汗症と、体の一部に汗が増える局所多汗症があります。 全身性多汗症と局所多汗症には、それぞれ原因のない原発性と内分泌代謝異常や腫瘍など神経障害によるものがあります。
左右対称性に腋窩の多汗がみられ、シャツにしみができる程です。掌蹠多汗を伴っていることもあります。
幼少児期から思春期ころに発症し、手足は緊張により多量の発汗を認めます。発汗量の日内変動では昼間に多く、脳の活動が低下する睡眠中の発汗は停止しています。 季節による発汗量の変動もみられ、日常生活では書類に汗じみができるなど社会的苦痛を感じることもあります。
男性に多くみられ、長期間持続し、数年にわたって毎年増悪することがあります。 熱い物を食べた後やストレスによって、頭や額に汗がしたたり落ちることがあり、このような多汗は通常数分間で収まりますが、数時間から一日中続くこともあります。
局所多汗症の診断基準は、過剰な発汗が6ヶ月以上認められ、以下の6症状のうち2項目以上あてはまる場合を多汗症と診断しています。
腋窩多汗症
※塩化アルミニウム外用および②~③は当院では行っておりません。
掌蹠多汗症
※塩化アルミニウム外用および②~③は当院では行っておりません。
他に神経ブロック、レーザー療法、内服療法、心理療法などがあります。
寒冷暴露により生じます。繰り返すことで炎症が起き、冬に生じやすい。発症要因は気温だけでなく、発汗による浸潤や遺伝的要因も関与します。
寒冷暴露を避けます。ビタミンEの外用・内服、ステロイド外用、末梢血管拡張薬の内服などがあります。
水ぶくれのできる病気です。先天性と後天性がありますが、ここでは後天性について説明します。水疱性類天疱瘡と天疱瘡が代表ですが、ともに自己抗体が産生される自己免疫性疾患です。
水疱性類天疱瘡
皮膚の基底膜に対する自己抗体が産生される水疱症で、破けにくい水疱を生じます。高齢者に多く、皮膚だけでなく口の中などの粘膜にもできます。 全身状態は概して良好です。
血液検査と皮膚生検を行います。
軽症な場合ステロイド外用のみですが、ステロイド内服に加え、ニコチン酸アミド、テトラサイクリン、免疫抑制剤などを併用することも多いです。重症例では免疫グロブリン投与や血漿交換療法を行います。
尋常性天疱瘡
表皮内の細胞接着分子に対する自己抗体が産生される水疱症で、破れやすい水疱を生じます。摩擦の多い背中やお尻などに加え、口の中にもできます。 検査と治療は、水疱性類天疱瘡とほぼ同様です。
準備中
準備中
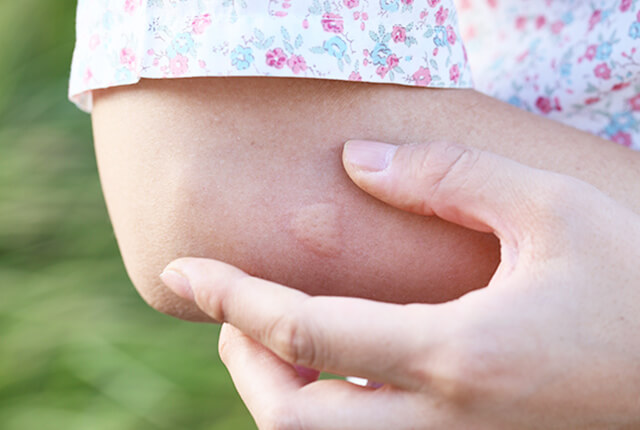
蚊、ブヨ、蜂などの昆虫に刺されて生じる皮膚炎です。症状は個人差が大きく、すぐに赤みが出て軽快するタイプと、刺されてから数日で赤みがでるタイプがあります。
ステロイド外用や抗ヒスタミン薬を内服します。 蜂刺症の場合、アナフィラキシー反応(*)が生じることがあり、注意が必要です。
(*)アナフィラキシーとは、アレルゲンなどの侵入により全身性にアレルギー症状が惹起され、生命に危機を与え得る過敏反応です。皮膚に赤みがでたり、呼吸困難や血圧低下、意識障害を伴うこともあります。
ヒゼンダニ(疥癬虫、Sarcoptes scabiei var.hominis)の感染により発症し、その虫体、糞、脱皮殻などに対するアレルギー反応によって赤みとかゆみが生じます。 手、足、陰部、腋窩、臍部などにできやすく、2〜5mm大の淡紅色小丘疹が多発します。
肌と肌との直接接触、または寝具や衣類を介した間接接触で感染します。潜伏期間は1~2ヶ月で、家族内、老人ホーム、病院内での感染が多いです。
顕微鏡やダーモスコピーでヒゼンダニを検出します。
イベルメクチンを内服あるいはフェノトリンを外用します。
ヒゼンダニは高温に弱く50℃、10分間で死滅します。皮膚から離れると数時間で感染力が低下するため、部屋の清掃や衣類の洗濯など特別な対応は必要ありません。ただし、タオルや足ふきマットなど肌に直接触れるものの共用は避けてください。長時間の介助など濃厚接触する場合は、予防衣・手袋を着用してください。
